تعريف مرض السكر / السكري (بالإنجليزية: Diabetes Mellitus) هو اضطراب في التمثيل الغذائي ناتج عن اختلال وظيفة هرمون الإنسولين مما يؤدي إلى ارتفاع مستوى الجلوكوز أو نسبة السكر في الدم إلى الحد الذي يتسبب في ظهور أعراض مرضية، ومضاعفات في مختلف أعضاء الجسم. ويحدث داء السكري كنتيجة لعدم كفاية هرمون الإنسولين أو نتيجة فشله في أداء وظيفته التالي شرحها.
ما وظيفة هرمون الإنسولين؟
الإنسولين هو هرمون تفرزه خلايا البنكرياس وله العديد من الوظائف الحيوية المهمة، لكن أهم وظيفة له فيما نتحدث عنه في هذا المقال، هي أنه يتحكم في نسبة الجلوكوز (السكر) في الدم، حيث يحث الخلايا على استقبال الجلوكوز من الدم لتخزينه أو لاستخدامه في إنتاج الطاقة.
عندما يقل إنتاج هرمون الإنسولين، أو إذا لم يتمكن من أداء وظيفته (بسبب مقاومة الخلايا)، ترتفع نسبة الجلوكوز في الدم وتنخفض نسبة الجلوكوز داخل الخلايا، وهذا العاملان معاً يتسببان في ظهور أعراض ومضاعفات مرض السكر التي سيأتي ذكرها بالتفصيل فيما بعد.
معدل السكر الطبيعي للصائم والمفطر وبعد الأكل
من المهم معرفة مستوى السكر الطبيعي في الدم (الجلوكوز) في الشخص السليم للتفريق بين الطبيعي والمريض، وللاطمئنان على مرضى السكري في حالة تناول إنسولين أو أدوية أقراص بالفم.
تختلف نسبة السكر الطبيعية في الدم حسب العمر، ومدون أسفله جدول يعرض قياس السكر حسب العمر في الأوقات والظروف المختلفة.
الأرقام التالية هي الأحدث في 2020، طبقاً للجمعية الأمريكية للسكر (American Diabetes Association):
- المعدل الطبيعي للسكر الصائم يكون أقل من 100 مج/د.ل، (72-99 مج/د.ل)، المدرسة المصرية تعتبر ما أقل من 110 مج/د.ل طبيعياً في كبار السن.
- المعدل الطبيعي للجلوكوز بعد ساعتين من تناول الطعام يكون أقل من 140 مج/د.ل (متوسط بين 80 و130 مج/د.ل).
- سكر الدم بعد تناول الطعام بساعة يجب أن يكون أقل من 180 مج/د.ل.
- معدل السكر التراكمي الطبيعي: يجب أن يكون أقل من 5.7 للأشخاص الطبيعيين، وأقل من 6.5 لمرضى السكري.
جدول معدل السكر الطبيعي والقياس حسب العمر
| أصغر من 20 سنة | من 20 إلى 40 سنة | من 40 إلى 60 سنة | |
| قبل الأكل | أقل من 100 | أقل من 120 | أقل من 125 |
| بعد الأكل (1-2 ساعة) | أقل من 180 | أقل من 180 | أقل من 185 |
| السكر الصائم | أقل من 100 | أقل من 105 | أقل من 110 |
| السكر التراكمي | أقل من 5.6% | أقل من 5.8% | أقل من 5.9% |
أنواع السكر وأسباب كل نوع
يوجد نوعان رئيسان لداء السكري، لكن توجد مرحلة ما قبل السكري، وبعض مدارس الطب تصنفها كنوع مستقل، ويختلف كل نوع عن الآخر كما يلي:
مرحلة مقدمات السكر (ما قبل السكر | Prediabetes)
هي المرحلة التي يكون فيها سكر الدم (الجلوكوز) مرتفعاً أكثر مما ينبغي بحيث لا يمكن اعتباره طبيعياً، لكنه ليس مرتفعاً للدرجة التي يمكن اعتباره فيها "مريضاً بالسكر" ولم يُسبب أعراضاً أو مضاعفات.
يُشخّص المريض أنه في مرحلة مقدمات مرض السكري: إذا كان تحليل السكر الصائم لديه بين 100 و125 ملليجرام لكل ديسيليتر، أو إذا كان تحليل السكر بعد ساعتين من تناول الجلوكوز يتراوح بين 140 و199 ملليجرام لكل ديسيليتر.
الأشخاص في هذه المرحلة معرضون بنسبة كبيرة للإصابة بمرض السكر، وربما أيضاً أمراض القلب. ويمكن تجنب حدوث هذه الأمراض عن طريق إنقاص وزن الجسم بنسبة 5-10% عبر النظام الغذائي وممارسة بعض التمارين الرياضية.
النوع الأول من داء السكري (Type 1 diabetes)
- هذا النوع يطلق عليه أيضاً اسم "السكر المعتمد على الإنسولين"، وفيه يكوّن الجهاز المناعي أجساماً مضادة ضد خلايا البنكرياس المسئولة عن إنتاج الإنسولين (جزر لانجرهانز)، ما يؤدي إلى تدير نسبة كبيرة من تلك الخلايا (تصل إلى 90%).
- بسبب ذلك يقل إنتاج الإنسولين من البنكرياس أو يكاد ينعدم.
- المصابون بالنوع الأول من السكري تظهر عليهم أعراض السكر في بداية الثلاثينات من العمر، لكنه قد يتأخر لوقت آخر.
- نسبة البشر المصابون بهذا النوع حوالي 5-10% من مرضى السكر حول العالم.
- السبب الحقيقي لظهور المناعة الذاتية ضد خلايا البنكرياس غير معروف حتى الآن، لكن يعتقد العلماء أن عوامل بيئية أو فيروس غير معروف يُسبب هذا الاضطراب المناعي، أو ربما عوامل غذائية معينة في بداية عمر الطفل تسببت في اعتلال المناعة وظهور أجسام مضادة لخلايا بيتا في جزر لانجرهانز بالبنكرياس.
النوع الثاني من مرض السكر (Type 2 diabetes)
يُسمى أيضاً "السكر غير المعتمد على الإنسولين" (سكر الكبار، لأنه يظهر في سن متأخرة عن النوع الأول)، وهو مختلف تماماً في آلية حدوثه عن النوع الأول، على النحو التالي:
- في هذا النوع تنتج خلايا البنكرياس هرمون الإنسولين بشكل طبيعي، بل ربما بنسبة أعلى من الطبيعي في بعض الأحيان، لكن خلايا الجسم تتطور لديها مقاومة لتأثير الإنسولين (بمعنى أن الإنسولين موجود بكمية كافية لكنه لا يستطيع تأدية وظيفته).
- مع استمرار تقدم المرض في النوع الثاني، تصبح البنكرياس غير قادرة على إنتاج المزيد من الإنسولين، ويقل إنتاجها بمرور الوقت.
- يظهر هذا النوع في الغالب في سن متأخرة بعد الثلاثينات، ويزداد حدوثه كلما تقدم العمر.
- في الآونة الأخيرة بدأ ظهور النوع الثاني في الأطفال والشباب بنسبة متزايدة (تغير نمط المعيشة في العصر الحديث) بعد أن كان نادراً في الأطفال والشباب قبل الثلاثين.
- حوالي 26% من الناس فوق عمر ال65 عاماً مصابون بمرض السكري من النوع الثاني.
- هذا النوع له عوامل وراثية وينتقل بين أفراد العائلة الواحدة.
- أسباب النوع الثاني متعددة، لكن أهم العوامل المساعدة على حدوثه هي السِمنة (زيادة الوزن) لأن حوالي 80-90% من مرضى النوع الثاني هم بدناء أو وزنهم زائد، لأن السِمنة تسبب زيادة مقاومة الخلايا لتأثير الإنسولين، كما أن أصحاب الوزن الزائد يحتاجون لكميات أكبر من الإنسولين للتمثيل الغذائي للجلوكوز.
- توجد أسباب أخرى للنوع الثاني مثل تعاطي الكورتيزون ومشتقاته، وأيضاً الحمل قد يُسبب سكر الحمل، بالإضافة إلى الأورام المنتجة للإنسولين (ورم الغدة النخامية مثلاً) وحالات الالتهاب الشديد للبنكرياس.
للمزيد من التفاصيل الدقيقة حول أسباب مرض السكر بأنواعه + سكر الحمل: ادخل هنا
أعراض مرض السكر
تتشابه أعراض السكر في النوعين الأول والثاني إذا كانت نسبة الجلوكوز مرتفعة كثيراً، لأن الأعراض تعتمد في الأساس على نسبة الجلوكوز في الدم، وتكون أعراض ارتفاع السكر كالتالي:
- جوع متكرر وزيادة الشهية للطعام مع فقدان مستمر للوزن في الوقت نفسه: هذا العرَض وإن بدا غريباً، إلا أن له تفسير علمي وهو أن مركز الشبع في المخ يعمل بالأساس اعتماداً على الجلوكوز الذي يصله عبر مستقبلات خاصة، وفي مرضى السكر لا يصل الجلوكوز إلى داخل خلايا مركز التشبع بالقدر الكافي، فتتعطل الآلية ويشعر المريض بجوع مستمر رغم أنه يأكل كثيراً.
- فرط التبول بالأخص أثناء الليل: يُلاحظ المريض تكرار استيقاظه من نومه للتبول بعدد مرات أكثر بكثير من الطبيعي، ويحدث هذا في أغلب الفصول، ليس في الشتاء فقط. هذا العرض هو أول ما يُقلق المريض ويجعله يزور الطبيب.
- كثرة العطش والحاجة للماء دائماً: يحدث هذا العرض نتيجة زيادة الجلوكوز في الدم مما يؤدي إلى زيادة الضغط الأسموزي خارج الخلايا فيسحب الماء من داخل الخلايا (قوانين فيزياء)، بالإضافة إلى أن فرط التبول يُسبب العطش أيضاً. لذلك يشعر المريض بالعطش دائماً رغم شربه لكميات كبيرة من الماء.
- في الأطفال: تبول لا إرادي: يحدث هذا في الأطفال المصابين بالنوع الأول من السكر، لكن لتشخيصه يجب أن يكون ثانوياً، بمعنى أن يكون الطفل قد مرّ بفترة تبول طبيعي لا تقل عن 6 أشهر قبل أن يُصاب بالتبول اللاإرادي.
الأعراض أعلاه هي الأكثر حدوثاً في بداية مرض السكر، وتوجد العديد من الأعراض الأخرى التي تحدث بعد فترة، ونسبة منها تكون ناتجة عن مضاعفات السكر على الأعضاء المختلفة، مثل:
- تكرار الالتهابات الفطرية: من ضمن أخطر مضاعفات داء السكري "ضعف المناعة"، هذا الضعف يتسبب في ظهور الميكروبات الانتهازية التي من بينها الفطريات، فتنشط الفطريات لتُسبب أمراضاً لم تكن لتُسببها والمناعة في حالتها الطبيعية. تلك المشكلة تظهر في النساء بنسبة أكبر حيث يُعانين من التهابات مهبلية متكررة.
- ضعف التئام الجروح: تستغرق الجروح وقتاً أطول بكثير من الطبيعي من أجل الالتئام، وبعض الجروح لا تلتئم.
- زغللة العين وضعف البصر المفاجيء
- نزيف اللثة المتكرر وضعف وتباعد الأسنان
- التنميل وضعف الإحساس في الأطراف
- الإرهاق المستمر والتهيج العصبي بدون سبب
- شدة جفاف الجلد
ملحوظات مهمة بخصوص أعراض مرض السكر
- قد لا تظهر أي من الأعراض السابق ذكرها على المريض في المراحل الأولى للمرض في النوع الثايني من السكر (غير المعتمد على الإنسولين)، وبالتالي فإن التشخيص لا يعتمد على الأعراض فقط.
- في مرضى النوع الأول: غالباً ما تظهر الأعراض فجأة وبصورة درامية، وفي بعض الحالات غير المُشخّصة يمكن أن يُكتشف المريض عند دخوله في غيبوبة كيتونية مثلاً (تبدأ على شكل غثيان وقيء وهمدان وألم شديد بالبطن)، ثم يُصبح التنفس سريعاً وعميقاً في محاولة لتصحيح الحموضة الزائدة بالدم، وإذا لم يُنقذ المريض، قد يدخل في غيبوبة وقد تُسبب الوفاة المفاجئة.
- بعد بدء ظهور أعراض النوع الأول من السكر، بعض الحالات قد يلاحظون انخفاض السكر (الجلوكوز) لفترة طويلة لكنها مؤقتة ويطلق علي تلك المرحلة "طور شهر العسل".
- الغيبوبة الكيتونية نادرة الحدوث لمرضى النوع الثاني من السكر لأن البنكرياس لديهم تنتج إنسولين بشكل طبيعي.
- في حالات نادرة، قد يرتفع السكر في الدم لأرقام قياسية (ربما 1000 مج/د.ل) بسبب زيادة عوامل رفع الجلوكوز مثل حدوث عدوى إضافية أو تناول بعض الأدوية، وفي تلك الحالات يحدث جفاف شديد ما قد يؤدي إلى اضطرابات الوعي والتشنجات.
مضاعفات السكري
ارتفاع السكر في الدم يُسبب تدميراً في الأوعية الدموية ما يؤدي إلى ضيق تلك الأوعية ونقص تدفق الدم الواصل إلى الخلايا في مختلف أعضاء وأجهزة الجسم، وبالتالي فإن مضاعفات مرض السكر يُمكن أن تشمل جميع أعضاء الجسم. تلك المضاعفات هي:
- مضاعفات جلدية: بعض المضاعفات في الجلد هي أمراض عادية تصيب جميع الناس لكنها تحدث في مرضى السكر أكثر وبسهولة مثل العدوى البكتيرية (دامل، خراج، التهاب بصيلات الشعر وتكرار الالتهابات حول الأظافر) والعدوى الفطرية مثل فطريات الكانديدا التي تُصيب ثنيات الجلد الرطبة بين الأصابع وتحت الثدي وتحت الإبط وفي جانبي الفم، بالإضافة إلى الالتهابات المهبلية المتكررة. تكرار الهرش في منطقة محددة من الجسم يُعد أيضاً من علامات السكري ويحدث بسبب العدوى الفطرية وجفاف الجلد وضعف الدورة الدموية. توجد مضاعفات جلدية أخرى خاصة بمرضى السكري فقط مثل "الشواك الأسود" و اعتلال الجلد السكري، والبثور السكرية والورم الحمراني المنفجر وتصلّب الجلد والتورمات الحبيبية المنتشرة.
- مضاعفات في العيون: مرض ارتفاع ضغط العين (المياه الزرقاء) يحدث بنسبة أكبر لمرضى السكر، وكذلك مرض المياه البيضاء. اعتلال الشبكية بنوعيه التكاثري وغير التكاثري يعتبر أحد أكثر مضاعفات السكر حدوثاً وأخطرها على الرؤية.
- المضاعفات العصبية: الدمار الذي يُصيب الأعصاب بسبب السكر يُطلق عليه "اعتلال الأعصاب السكري" وهو يحدث في حوالي 50% من مرضى السكري. ويشمل اعتلال الأعصاب الطرفية (تنميل وضعف الإحساس وضعف وآلام في الأيدي والأقدام) واعتلال الأعصاب اللاإرادية (ضعف الانتصاب لدى الرجال والإسهال المتكرر).
- القدم السكري: إحدى المضاعفات المشهورة لدى مرضى السكري وتحدث بسبب اعتلال الأعصاب الطرفية وضعف الإحساس في الأطراف وضعف الدورة الدموية فيها، وقد يؤدي إهمال القدم السكري إلى بتر القدم حتى إلى فوق الركبة.
- غيبوبة السكر الكيتونية: تحدث نتيجة الارتفاع الشديد للجلوكوز في الدم وعدم ضبط العلاج المناسب، مما يؤدي إلى حرق الدهون بدلاً من الجلوكوز لإنتاج الطاقة ما يؤدي إلى زيادة حموضة الدم، وتبدأ أعراض الحموضة الكيتونية في الظهور مثل الجفاف الشديد للفم، وتكرار التبول والقيء والغثيان وآلام البطن الشديدة، بالإضافة إلى صعوبة التنفس، وخروج رائحة سكرية للنفَس (رائحة الأسيتون). في حال عدم معالجة الحموضة فوراً، قد يدخل المريض في غيبوبة كيتونية ربما تؤدي إلى الوفاة.
- مضاعفات السكر على الكلى: تصل المضاعفات إلى حد الفشل الكلوي في الحالات المتقدمة.
- ارتفاع ضغط الدم نتيجة الاضطرابات التي يسببها السكر في الأوعية الدموية.
- جلطات المخ والنزيف: مرضى السكر يُصابون بجلطات المخ بنسبة 1.5 ضعف الأشخاص العاديين، ويمكن منعها باتباع العلاج السليم والعادات الغذائية الصحية.
كيف يمكن تشخيص السكر؟
يعتمد تأكيد تشخيص داء السكري في الأساس على نتيجة تحليل السكر الصائم والمفطر والتراكمي بعد ظهور الأعراض، ولا يمكن تأكيده بنسبة 100% بالأعراض والفحص الطبي فقط. وبالنسبة لمرضى السكر الذين لا يشتكون من أي أعراض فإن تشخيصهم يتم عبر تحاليل الرصد أو بالصدفة.
- تحليل السكر الصائم: يطلبه الطبيب من المريض الذي يعاني أي من الأعراض السابق ذكرها، أو للذي يشك الطبيب في إصابته رغم عدم وجود أعراض. يصوم المريض لمدة لا تقل عن 8 ساعات، ويجب أن يكون الصيام ليلاً وليس نهاراً، ثم يذهب للمعمل لقياس السكر. يتم تشخيص المريض بأنه مريض سكر إذا كانت نسبة الجلوكوز في الدم بعد مرور ساعتين من تناول الجلوكولا 180 ملليجرام/ديسيليتر أو أعلى (تفاصيل أكثر للتوضيح).
- تحليل السكر التراكمي: هذا التحليل يقيس نسبة السكر في الدم في الأشهر الثلاثة السابقة للتحليل، وهو مهم في التشخيص والمتابعة. يتم تشخيص الإصابة بالسكري إذا كان التراكمي 6.5 أو أكثر.
- اختبار تحمّل الجلوكوز الفموي: يستخدم هذا التحليل لتشخيص مرضى السكر الذين يُعانون من الأعراض لكن تحليل السكر الصائم لديهم طبيعي، ويُستخدم أيضاً لتشخيص سكر الحمل.
جدير بالذكر أن بعض حالات مرضى السكر تُشخّص بالصدفة، فمثلاً قد يذهب أحد المرضى لطبيب الجراحة يُعاني من دمامل متكررة في منطقة معينة من جسمه، وترتد كلما عالجها، فيشك الطبيب في أن سبب التكرار هو مرض السكر، ويُجري له تحليل السكر فيكتشف إصابته.
علاج مرض السكر
يعتمد علاج السكري على أكثر من عامل وليس العلاج بالأدوية فقط، وتشمل منظومة العلاج والتحكم في سكر الدم محاور أساس هي: النظام الغذائي، ممارسة الرياضة، فقدان الوزن، التثقيف الصحي، ثم العلاج بالأدوية (الإنسولين للنوع الأول، والأدوية الفموية "الأقراص" للنوع الثاني)، وسنشرح كل عنصر بالتفصيل، ونرجو القراءة بعناية.
يُعتبر "مثلث النظام الغذائي والرياضة والتثقيف الصحي" هو حجر الزاوية في علاج السكر والتحكم فيه والتخلص والوقاية من مضاعفاته، ويأتي حتى قبل العلاج بالأدوية، وقد يكون هذا المثلث كافياً تماماً لعلاج مرضى النوع الثاني من السكر دون أدوية (علاج تحفظي).
لمرضى النوع الأول من السكر، يُعتبر الإنسولين بأنواعه التالي شرحها أساس العلاج بالإضافة إلى المثلث المذكور أعلاه. مرضى النوع الثاني الذين لم يستجيبوا للعلاج التحفظي أو ارتفع السكر لديهم لأرقام عالية يُضطرون لتناول أدوية علاج السكر (أقراص وحبوب) وقد يُضطرون في مراحل متأخرة لتعاطي الإنسولين.
الهدف الأساس من علاج السكري هو الحفاظ على نسبة الجلوكوز في الدم في المستويات الطبيعية (بين 80 و130 مج/د.ل للسكر الصائم، وأقل من 180 مج/د.ل للسكر بعد ساعتين من الإفطار، والتراكمي أقل من 7)، وذلك لتفادي حدوث المضاعفات، وكلما التزم المريض بالنصائح والعلاج، كلما قلت فرص حدوث المضاعفات أو انعدمت تماماً.
أدوية علاج السكري
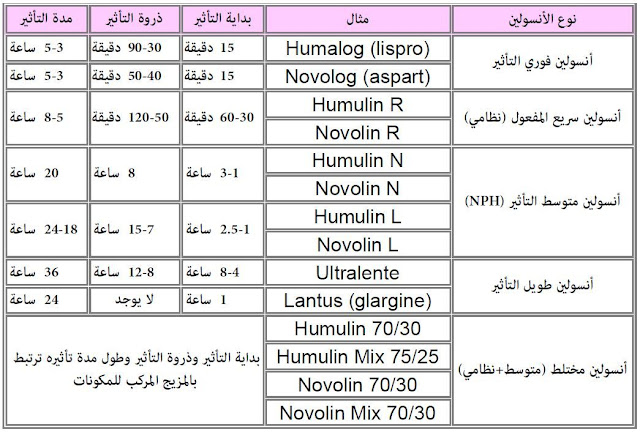
أنواع الإنسولين
كما ذكرنا من قبل، لا بديل عن الإنسولين لمرضى النوع الأول من مرض السكر، لأن البنكرياس لديهم لا ينتج إنسولين بكمية كافية.
بعض مرضى النوع الثاني قد يُضطرون لتعاطي الإنسولين في حال فشل الأدوية الأخرى في التحكم في سكر الدم.
الجرعات ونوع الإنسولين الذي يجب تعاطيه يُحدده طبيب الباطنة والغدد الصماء، ويوجد أكثر من نوع من الإنسولين كما يلي:
أ. إنسولين قصير المفعول
- يعرف أيضاً بسم "الإنسولين النظامي" [Regular insulin]
- أمثلة: هيومولين (Humulin) ونوفولين (Novolin)
- يبدأ مفعوله في الدم بعد 30 دقيقة من حقنه (يجب أن يؤخذ قبل الأكل بنفس المدة)
- يستمر مفعوله في الدم لمدة 6-8 ساعات، ويصل لأعلى مفعول له خلال 2-3 ساعات من الحقن
ب. إنسولين سريع المفعول
- أمثلة: نوفولوج (Novolog)، فليكسبين (Flexpen) ويطلق عليهما "إنسولين أسبارت" (Insulin Aspart).
- أمثلة أخرى: هومالوج (Humalog) وأبيدرا (Apidra).
- يبدأ مفعوله في الدم بعد حقنه ب10 دقائق فقط
- يصل لأقصى مفعول له بعد مرور ساعة واحدة
- يستمر مفعوله حتى 3-4 ساعات بعد الحقن
- عبارة عن سائل صافي عديم اللون
ج. إنسولين متوسط المفعول
- أمثلة: هيومولين إن (Humulin N) ونوفولين إن (Novolin N).
- مفعوله يبدأ بعد الحقن بساعة- ساعتين
- يصل إلى قمة مفعوله خلال 4-6 ساعات
- يستمر مفعوله إلى أكثر من 12 ساعة، وإذا زادت الجرعة وصل إلى قمة مفعوله أسرع
- لونه غير شفاف، وهو عبارة عن سائل كريستالي معلّق
د. إنسولين طويل المفعول
- أمثلة: لانتوس (Lantus)، ليفيمير (Levemir) و تريسيبا (Tresiba)
- يشبه الإنسولين الطبيعي الذي يفرزه البنكرياس في طريقة عمله
- يبدأ مفعوله بعد ساعتين تقريباً من حقنه
- مفعوله يستمر لمدة طويلة 14-24 ساعة من وقت الحقن
هـ. الإنسولين المخلوط
- أمثلة: هيومالوج ميكس 75/25 (Humalog Mix 75/25)، نوفوليج ميكس 70/30، هومولين 70/30 ونوفولين 70/30.
- تم المزج بين المفعول السريع والمدة الطويلة لبقاء المفعول.
- يستمر مفعوله حتى 24 ساعة منذ حقنه
- يصل إلى ذروة فعاليته في خلال 2-8 ساعات
أقراص (حبوب) علاج السكر
إذا كنت مريضاً بالنوع الثاني من السكري، فإن البنكرياس لديك يُنتج الإنسولين بالفعل لكن الخلايا تقاوم مفعوله.
هدف العلاج باستخدام الأقراص هو مساعدة الإنسولين على أداء وظيفته بطريقة أفضل، والتخلص من السكر الزائد في الدم أيضاً.
أغلب مرضى السكر النوع الثاني يتعاطون أقراصاً (حبوب) للعلاج، لكن بعضهم قد يحتاج إلى حقن، والبعض الآخر قد يُضطر إلى تعاطي حقن الإنسولين في الحالات المتأخرة.
أهم أدوية علاج السكر النوع الثاني
مجموعة بيجوانيد (Biguanides) | ميتفورمين وأشباهه تعمل مجموعة البايجوانيدز عن طريق تقليل امتصاص الجلوكوز في الأمعاء، وتقليل تصنيعه في الكبد، كما تزيد من استهلاك العضلات للجلوكوز، بالإضافة إلى مساعدة الإنسولين لزيادة فعاليته.
- أهم أدوية تلك المجموعة: جلوكوفاج (الاسم العلمي: ميتفورمين)، أسماء بديلة: Glumetza, Riomet, Fortamet.
- الجلوكوفاج يدخل أيضاً في تركيبة عدد من الأدوية لعلاج النوع الثاني من السكري مثل "كازانو" (metformin-alogliptin) و"جلوكوفانز" (metformin-glyburide).
مجموعة مثبطات ألفا جلوكوسيديز (Alpha-glucosidase inhibitors)
- هذه المجموعة تعمل على تقليل مستوى السكر في الدم عن طريق مساعدة الجسم في تكسير النشا والسكريات التي يتناولها في الطعام.
- لأفضل مفعول، يجب أن يتناولها المريض قبل تناول الطعام
- أهم عناصر تلك المجموعة: "أكاربوز" (بريكوز) و"ميجليتول" (جلايسيت).
مجموعة ميجليتينيدز (Meglitinides)
- تلك الأدوية تساعد البنكرياس على إفراز المزيد من الإنسولين، لكنها في بعض الأحيان قد تجعل سكر الدم منخفضاً للغاية.
- يصفها طبيب السكر لأشخاص معينون، وليس لكل شخص.
- أمثلة: ستارليكس (Nateglinide)، براندين (repaglinide) و "برانديميت" (repaglinide-metformin).
مجموعة سلفونيل يوريا (Sulfonylureas) | أماريل وبدائله
- من أقدم أدوية السكر التي مازالت تستخدم حتى اليوم، وتعمل عن طريق تنشيط خلايا بيتا في البنكرياس لزيادة إنتاج الإنسولين.
- أمثلة: "أماريل" (glimepiride)، أفانداريل (glimepiride-rosiglitazone)، و"جليكلازايد" (gliclazide).
أدوية أخرى:
- تانزيوم، تروليسيتي، بايدوريون: هذه الأدوية تنشط نمو خلايا البنكرياس المنتجة للإنسولين، وهي مفيدة في مرضى القلب وارتفاع ضغط الدم الذين يعانون من السكر.
- أفانديا وأفانداريل: هذه الأدوية تساعد على تقليل السكر بتقليل إنتاجه في الكبد، ومساعدة الخلايا الدهنية على الاستفادة القصوى من الإنسولين، لكنها تؤخذ بحذر نظراً لكونها تزيد خطر الإصابة بأمراض القلب.
أعراض انخفاض السكر والهبوط
قد يُعانى مرضى السكري -على عكس المتوقع- من الهبوط أو نقص السكر في الدم (الجلوكوز) بسبب خطأ في تناول العلاج، وعدم الالتزام بتعليمات الطبيب، مثلما يحدث عند تعاطي الإنسولين أو أي أدوية أخرى دون تناول الطعام.
ربما بعض الأشخاص العاديين معرضون للإصابة بهبوط السكر لكن بنسبة أقل، ويجب تناول مشروبات أو مأكولات سكرية فوراً لتجنب المزيد من المضاعفات، وتختلف أعراض انخفاض السكر من شخص لآخر، لكنها لا تخرج عن التالي:
أ. أعراض مبكرة لانخفاض السكر:
- العرق الغزير
- الشعور بالجوع الشديد
- تنميل الشفاه
- إحساس بالرعشة والهمدان
- الدوخة
- زيادة معدل ضربات القلب (الخفقان)
- تقلبات مزاجية سريعة (غضب وتهيج بسهولة، ونزول دموع من العين)
إذا لم يتدارك المريض نفسه ويصحح الهبوط بتناول سكريات، أو بالذهاب إلى المستشفي فوراً إن كانت قريبة منه، فإن المزيد من الأعراض الأكثر خطورة تظهر كالتالي:
ب. الأعراض المتأخرة للهبوط في حال عدم علاجه:
- ضعف جسدي عام
- زغللة العيون
- ضعف التركيز وتشوش الإدراك
- تغيرات سلوكية غريبة مثل الكلام المتقطع وإتيان تصرفات المخمور
- تشنجات
- السقوط أرضاً والإغماء.
كيف يمكن الوقاية من السكر؟
لحسن الحظ، توجد إمكانية للوقاية من النوع الثاني من السكري، وبإجراءات ليست صعبة.
للأسف لا توجد إجراءات كافية للوقاية من النوع الأول، أو لمنع أو تأخير ظهوره. توجد بعض الأدوية التي تؤخر ظهوره قليلاً عبر منع ظهور الأجسام المناعية المضادة ضد خلايا البنكرياس، لكن للأسف تلك الأدوية لها أضرار جانبية كثيرة.
السكري النوع الثاني يُمكن الوقاية منه عبر الإجراءات التالية:
- التخسيس وفقدان الوزن: الأشخاص ذوو الأوزان الكبيرة، إذا خفضوا وزنهم بنسبة 7& على الأقل، فإن نسبة إصابتهم بالسكري تقل ل50% خصوصاً مع ممارسة الرياضة.
- ممارسة الرياضة: على الأقل المشي يومياً لمدة 30 دقيقة.
- بعض أدوية علاج السكر مثل الجلوكوفاج تُستخدم في التخسيس وتُعتبر وقائية ضد النوع الثاني من السكر في بعض الحالات.
الملخص والخلاصة
- مرض السكري من أكثر الأمراض انتشاراً في العالم، وينتشر بنسبة أكبر في أعراق معينة مثل الشرق أوسطيين واللايتنيين والأفريقيون الأمريكان.
- أعراض السكر متفاوتة، لكن كثرة الأكل والشرب وفقدان الوزن والعطش المستمر وتكرار التبول في الليل هي أبرزها.
- تشخيص السكري لا يتأكد إلا بتحليل السكر صائم وفاطر بعد ساعتين والتراكمي أيضاً مفيد في التشخيص والمتابعة.
- مضاعفات السكر تنال أغلب إن لم يكن كل أعضاء الجسم، وأخطرها تلك التي تحدث في العيون والكلى والغيبوبة الكيتونية.
- علاج السكر يعتمد في الأساس على الإنسولين لمرضى النوع الأول، والأدوية الأخرى بالفم (أفراص/حبوب) لمرضى النوع الثاني، لكن تغيير نمط الحياة واتباع النظام الغذائي الصحي والرياضة والتثقيف الصحي أساسان في الحالتين، وقد يكفون وحدهم لعلاج بعض مرضى النوع الثاني.
- الوقاية من السكر ممكنة خصوصاً النوع الثاني لأن له عوامل مهيئة تُساعد على ظهوره.
المراجع
- Complications of Diabetes Mellitus | Diabetes | causes, types, symptoms, diagnosis, prevention and treatment | Low blood sugar symptoms | Chart of normal blood sugar by age


تعليقات
إرسال تعليق